Marcelo Alcantara Holanda +
Ao final deste capítulo o leitor deverá estar apto a:
-
Conceituar suporte ventilatório de um modo geral
1.1. Indicações e objetivos -
Conceituar ventilação não invasiva (VNI)
2.1. Indicações e contra-indicações -
Conceituar ventilação mecânica invasiva (VMI)
3.1. Ajustes e metas
3.2. Cuidados especiais e complicações
3.3. Retirada da VMI
- Conceitos
- Indicações de suporte ventilatório
- Ventilação Não-invasiva (VNI)
- Ventilação Mecânica Invasiva (VMI)
- Cuidados especiais e complicações da VM invasiva
- Retirada da VM invasiva
- Bibliografia
-
Associação de Medicina Intensiva Brasileira. Insuficiência Respiratória Aguda. Em: Fundamentos em Terapia Intensiva. 2ª Ed.. REVINTER Ltda 277 p. 2000.
-
Hughes JMB. Pulmonary Gas Exchange. Eur Respir Mon; 2005: 31: 106–126
-
Ceriana P, Nava S. Hypoxic and hypercapnic respiratory failure. Eur Respir Mon; 2006: 36: 1–15.
-
Grippi MA. Respiratory Failure: An Overview Fishman AP, Elias AJ, Fishman JA, Grippi MA, Senior RM, Pack AL. In Fishman’s Pulmonary Diseases and Disorders, 4th Ed, McGraw Hill, New York, USA, 2509-2521, 2008.
-
Barbas CS, Isola AM, Farias AM, Cavalcanti AB, Gama AM, Duarte AC, et al. Brazilian recommendations of mechanical ventilation 2013. Part I. Rev Bras Ter Intensiva. 2014;26(2):89-121.
-
Barbas CS, Ísola AM, Farias AM, Cavalcanti AB, Gama AM, Duarte AC, et al Brazilian recommendations of mechanical ventilation 2013. Part 2. Rev Bras Ter Intensiva. 2014;26(3):215-39.
-
Rochwerg B, Brochard L, Elliott MW, Hess D, Hill NS, Nava S, et al. ERS/ATS clinical practice guidelines: noninvasive ventilation for acute respiratory failure. Eur Respir J. 2017; 50:1602426.
-
Béduneau G, Pham T, Schortgen F, Piquilloud L, Zogheib E, Jonas M, et al. Epidemiology of Weaning Outcome according to a New Definition. The WIND Study. Am J Respir Crit Care Med. 2017; 195:772-783.
-
Amirfarzan, H., Cereda, M., Gaulton, T. G., Leissner, K. B., Cortegiani, A., Schumann, R., Gregoretti, C. Use of Helmet CPAP in COVID-19 - A practical review. Pulmonology 2021; 27; 413–422.
-
Holanda MA, Tomaz BS, Menezes DGA, Lino JA, Gomes GC. ELMO 1.0: a helmet interface for CPAP and high-flow oxygen delivery. J Bras Pneumol. 2021 ;47(2): e20200590
A ventilação mecânica (VM) consiste essencialmente na oferta de um apoio parcial ou, mesmo, na substituição total da ação dos músculos respiratórios na manutenção da ventilação alveolar do sistema respiratório. A ventilação alveolar é por sua vez condição necessária para que ocorra a troca gasosa ou a hematose pulmonar, isto é, a captação de oxigênio inspirado dos alvéolos para o sangue arterial, e a remoção do gás carbônico da circulação venosa para as vias aéreas e a sua exalação. Assim, o termo ventilador pulmonar mecânico em vez de respirador mecânico ou respiração artificial, estes popularmente empregados, é mais preciso em descrever os sofisticados aparelhos atualmente utilizados para suporte de vida aos pacientes com insuficiência respiratória (IResp). A sua função primordial consiste em servir de bomba ventilatória, favorecendo a fisiologia da troca gasosa do modo mais eficiente e seguro possível e, idealmente, possibilitando a recuperação completa da autonomia respiratória do paciente. É importante diferenciar a VM com pressão positiva em sua forma de substituição completa da atividade muscular respiratória do que ocorre fisiologicamente no ciclo respiratório espontâneo como apresentado na figura 1.
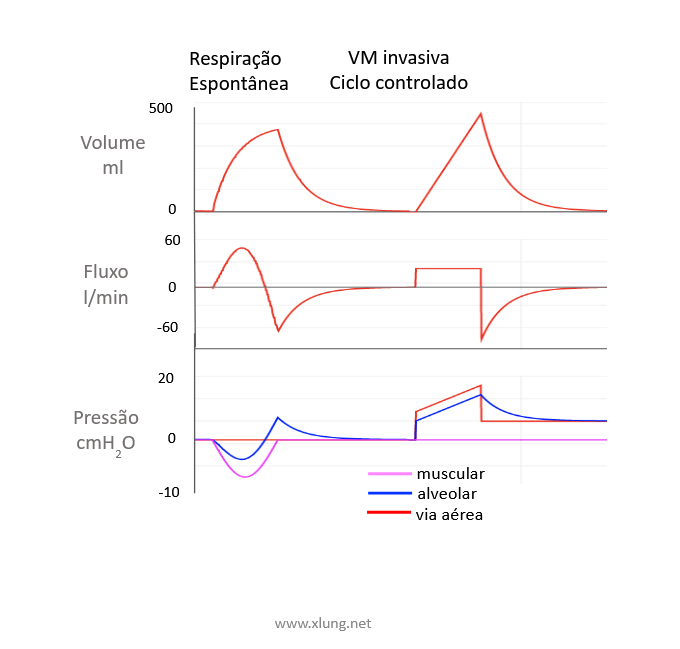
Figura 1. Curvas de volume, fluxo e pressão x tempo na respiração espontânea e na ventilação mecânica invasiva (modo ciclado a volume, ciclo controlado sem esforço muscular respiratório)
Observar que principalmente as pressões na via aérea, alveolar e muscular, e, portanto, as pressões intratorácicas deixam de ser subatmosféricas, negativas, e tornam-se positivas no suporte ventilatório mecânico total. Este fato resulta em repercussões fisiológicas diversas como veremos a seguir.
A VM está indicada quando o comprometimento da troca gasosa pulmonar causado por doenças ou condições que implicam em prejuízo da oxigenação e/ou da ventilação alveolar caracterizam o quadro de IResp gerando risco potencial ou iminente de vida. Podemos classificar a IResp em três tipos principais do ponto de vista gasométrico: hipercápnica, hipoxêmica ou mista. A IResp hipercápnica se caracteriza por uma elevação da PaCO2 acima de 45 a 50mmHg com acidemia resultante, ou seja, pH<7,34. A hipoxêmica é definida por uma PaO2 < 55 a 60mmHg, em ar ambiente, ou caracteristicamente mais grave, em uso de oxigenoterapia. O tipo misto está presente quando ocorre hipoxemia grave associada à retenção de CO2 com acidose respiratória. Em geral considera-se a IResp com base também no exame clínico que demonstra taquipneia (f > 30irpm), sudorese excessiva (diaforese), taquicardia, uso de musculatura acessória da respiração (esternocleidomastoideo e abdominal), tiragens supraclavicular, esternal ou intercostal, ou mesmo movimento respiratório paradoxal denotando disfunção ou fadiga diafragmática.
O suporte ventilatório mecânico geralmente é indicado em situações clínicas associadas a um ou mais dos critérios abaixo:
Já os objetivos clínicos e fisiológicos do suporte ventilatório incluem:
Para um aprofundamento sobre o tema insuficiência respiratória aguda e sua abordagem diagnóstica e oxigenoterapia convencional recomendamos o capítulo correspondente clicando AQUI.
Se possível, o suporte ventilatório com pressão positiva pode ser ofertado de forma não-invasiva (ventilação não invasiva ou VNI) por máscaras ou interfaces especiais, como os capacetes (helmets), adaptadas a ventiladores convencionais de UTI com circuito duplo fechado, ou aqueles especialmente desenvolvidos para uso com máscaras que possuem com vazamento intencional para exalação em sistema de circuito único.
A VNI deve ser considerada, portanto, em casos menos graves e em particular, em pacientes com os seguintes cenários:
As principais Indicações da VNI são:
As Contra-indicações para uso da Ventilação Não Invasiva (VNI) são:
Obviamente para a maioria dos casos, sobretudo os mais graves, se fará necessária a intubação orotraqueal (IOT) e a ventilação mecânica invasiva. Vale ressaltar que a decisão pela IOT ou pela tentativa e manutenção de suporte não invasivo, em geral, segue bases clínicas, incluindo a resposta aos tratamentos da condição de base, não sendo obrigatório aguardar resultados de exames como gasometria arterial ou outros para a tomada de decisão.
Sendo realizada com o paciente alerta e cooperativo, a VNI é necessariamente um modo de suporte ventilatório parcial, isto é, a ação dos músculos respiratórios é apenas apoiada e não substituída totalmente pela administração de pressão positiva (supratmosférica). Duas abordagens principais são mais utilizadas: um nível de pressão aplicada na via aérea de forma contínua (continuous positive airway pressure, CPAP) ou dois níveis de pressão sincronizados com as fases inspiratória e expiratória do ciclo respiratório (bilevel, bipap ou, de modo similar, uma pressão positiva na expiração, positive end expiratory pressure, PEEP, com uma pressão de suporte, PS) como apresentado na figura 2.
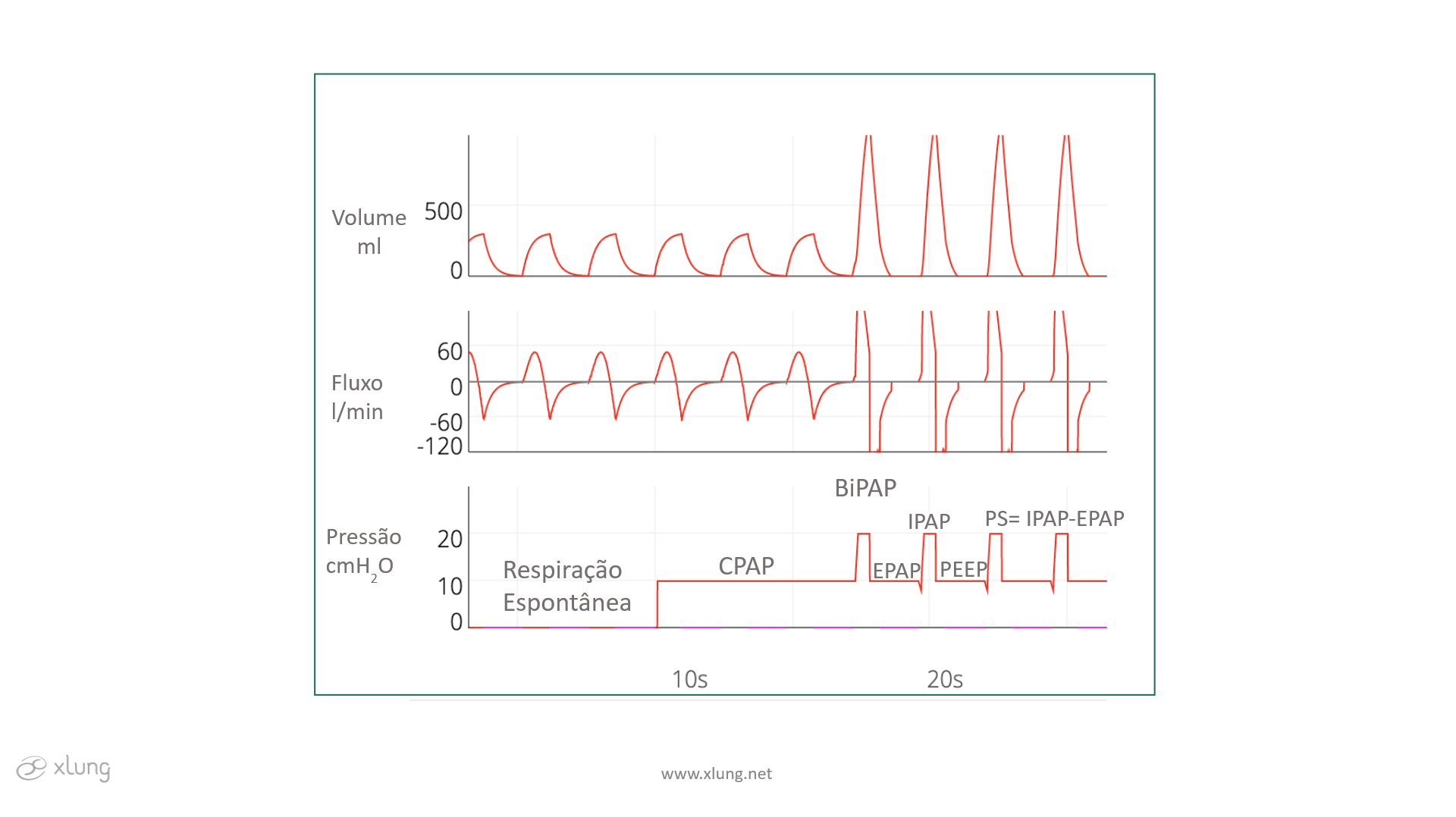
Figura 2. Modos CPAP e BiPAP (ou PEEP + PS) e a comparação com a respiração espontânea. IPAP: inspiratory positiva airway pressure EPAP: Expiratory positive airway pressure. EPAP=PEEP.
Notar que a aplicação de dois níveis de pressão resulta em um significativo incremento no fluxo e volume corrente na inspiração. Esse fato produz um maior alívio sobre a musculatura respiratória do que o modo CPAP, sendo de escolha em casos de IResp hipercápnica, notadamente na exacerbação da DPOC e em doenças neuromusculares. Já na forma hipoxêmica a aplicação de CPAP pode impactar diretamente sobre a relação V/Q no parênquima pulmonar atenuando a formação de efeito shunt, atelectasias compressivas, notadamente em situações como pneumonias que cursam com SARA e no edema agudo de pulmão cardiogênico. Além disso, a CPAP é o tratamento de escolha na síndrome de apneia do sono obstrutiva (SASO), o que deve ser considerado em contextos específicos como no pós-operatório de cirurgia bariátrica para obesidade e nos obesos mórbidos.
Para efetiva aplicação da VNI faz-se obrigatória a escolha apropriada do binômio interface e ventilador mecânico, equipamentos que devem ser harmonizados visando sua efetividade. Assim, caso o paciente apresente hipoxemia grave, ventiladores de UTI que podem ofertar FIO2 de até 100% e máscaras tipo facial total sem vazamento são opções mais desejáveis. Nesse contexto em particular, os capacetes são uma opção excelente e têm demonstrado maior conforto e eficiência na IResp hipoxêmica, incluindo SARA associada à COVID-19. Já para exacerbação da DPOC, doença neuromuscular ou síndrome de obesidade hipoventilação, a opção por máscaras oronasais ou nasais e ventiladores próprios com compensação automática de vazamentos (intencional e/ou decorrente de má adaptação) em sistemas de circuito único podem ser uma excelente opção.
Os ajustes iniciais da VNI devem ser diferenciados conforme a indicação. Níveis mais altos de pressão inspiratória e mais baixos de expiração, comumente nomeados como IPAP (inspiratory positive airway pressure) e EPAP (expiratory positive airway pressure) como 15-20cmH2O e 5cmH2O, com um delta de aproximadamente 10-15cmH2O (PS=IPAP-EPAP), são recomendados na IResp hipercápnica. Já nos casos sem hipercapnia, tendo a hipoxemia como principal distúrbio, uma CPAP em torno de 10cmH2O, ou PEEP 8-10cmH2O e pressão de suporte 8-10cmH2O aplicada acima dessa podem ser empregados. Com relação à FIO2 esta deve ser titulada para que se alcance uma SpO2 entre 92 a 96% e uma PaO2 entre 65 a 90mmHg.
Espera-se que o emprego da VNI resulte em melhora rápida da dispneia, redução da frequência respiratória e de uso de músculos acessórios da respiração. O volume corrente (VC) deve ser monitorado e valores entre 6 a 8ml/kg de peso ideal ou predito devem ser atingidos. A melhora gasométrica se processa de forma mais gradual. Recomenda-se aguardar uma a duas horas para novo exame, análise e documentação da resposta dos gases arteriais e do pH à VNI. Um agravamento do quadro clínico, redução progressiva da SpO2 mesmo com aumento da FIO2 ou piora de acidose respiratória com pH<7,26 e elevação da PaCO2 indicam falência da VNI e deve ser considerada a IOT. Insistência inadvertida na VNI pode resultar, eventualmente, em maior risco de óbito. A vigilância da equipe multiprofissional à beira do leito visando a pronta identificação dos casos de falha é de fundamental importância. Por outro lado, os efeitos adversos da VNI são infrequentes e menos graves em comparação à VMI e decorrem da interface como dor e lesões de pele nos pontos de contato.
Nos casos em que a VNI não é possível ou falha a intubação orotraqueal se faz necessária caracterizando a ventilação mecânica invasiva (VMI). Uma vez o paciente intubado é essencial ajustar bem o ventilador mecânico visando metas terapêuticas para cada caso. Estas incluem sempre assegurar a oxigenação e a ventilação alveolar visando, preferencialmente, normalizar rapidamente parâmetros gasométricos. De imediato deve-se ajustar a FIO2 visando uma SpO2 entre 92-96% e um VC inicial de 6 a 8ml/kg de peso ideal ou predito com uma frequência respiratória que gere um volume minuto (VE, f x VC) entre 5 a 7l/min, o que se obtém com frequências entre 12 a 18irpm. O tempo inspiratório deve ser ajustado em torno de 1 segundo e o tempo expiratório depende da frequência. Assim, para um ajuste de 15 irpm o ciclo respiratório terá um tempo total de 4s (60s/15), e uma relação I:E de 1:3, ou seja, 1s de inspiração e 3s de expiração. O essencial é que este último permita a exalação completa do VC, evitando-se hiperinsuflação dinâmica e a geração de PEEP intrínseca ou auto-PEEP. Por sua vez uma PEEP ao redor de 5cmH2O deve ser ajustada de rotina para evitar atelectasias decorrentes da combinação da IOT, posição de decúbito dorsal e principalmente a inatividade da musculatura respiratória, o que eleva a pressão pleural sobretudo nas zonas posteriores dos pulmões com tendência a colapso alveolar. Após 20 minutos dos ajustes iniciais na VMI, deve-se coletar uma gasometria arterial anotando-se os parâmetros FIO2, VC, f, VE e PEEP, para sua pronta e adequada interpretação e posterior reajuste de parâmetros. A mecânica respiratória também deve ser medida neste momento com registro das pressões de pico na via aérea, pressão de pausa inspiratória (pressão de plateau) e driving pressure (pressão de distensão). A tabela abaixo apresenta sugestões de metas seguras para estes parâmetros que sofrem efeitos diretos da VM.
A relação PaO2/FIO2 deve ser medida como parâmetro de estimativa do grau de shunt pulmonar. Valores > 400 são normais, <300 indicam comprometimento pulmonar significativo e <150 a 200 podem ser considerados graves e < 100 muito graves. Além disso, trata-se de parâmetro usado para diagnóstico e classificação da SARA.
O modo ventilatório pode ser definido como o processo pelo qual o ventilador mecânico determina como e quando os ciclos respiratórios mecânicos são ofertados ao paciente. Assim, os 4 modos essenciais da VM invasiva são a ventilação ciclada a volume (VCV), a ventilação pressão controlada (PCV) e dois modos já citados acima que também são usados no contexto da VNI, a ventilação com pressão de suporte (PSV), que equivale ao termo BiPAP e a CPAP. Os modos VCV e PCV são os empregados no início da VM invasiva e suas características são apresentadas na figura 3 e suas diferenças tanto em ciclos controlados (disparados pelo ventilador e sem esforço muscular respiratório) e assistidos (disparados pelo esforço muscular do paciente) segundo o ajuste da função de sensibilidade do ventilador.
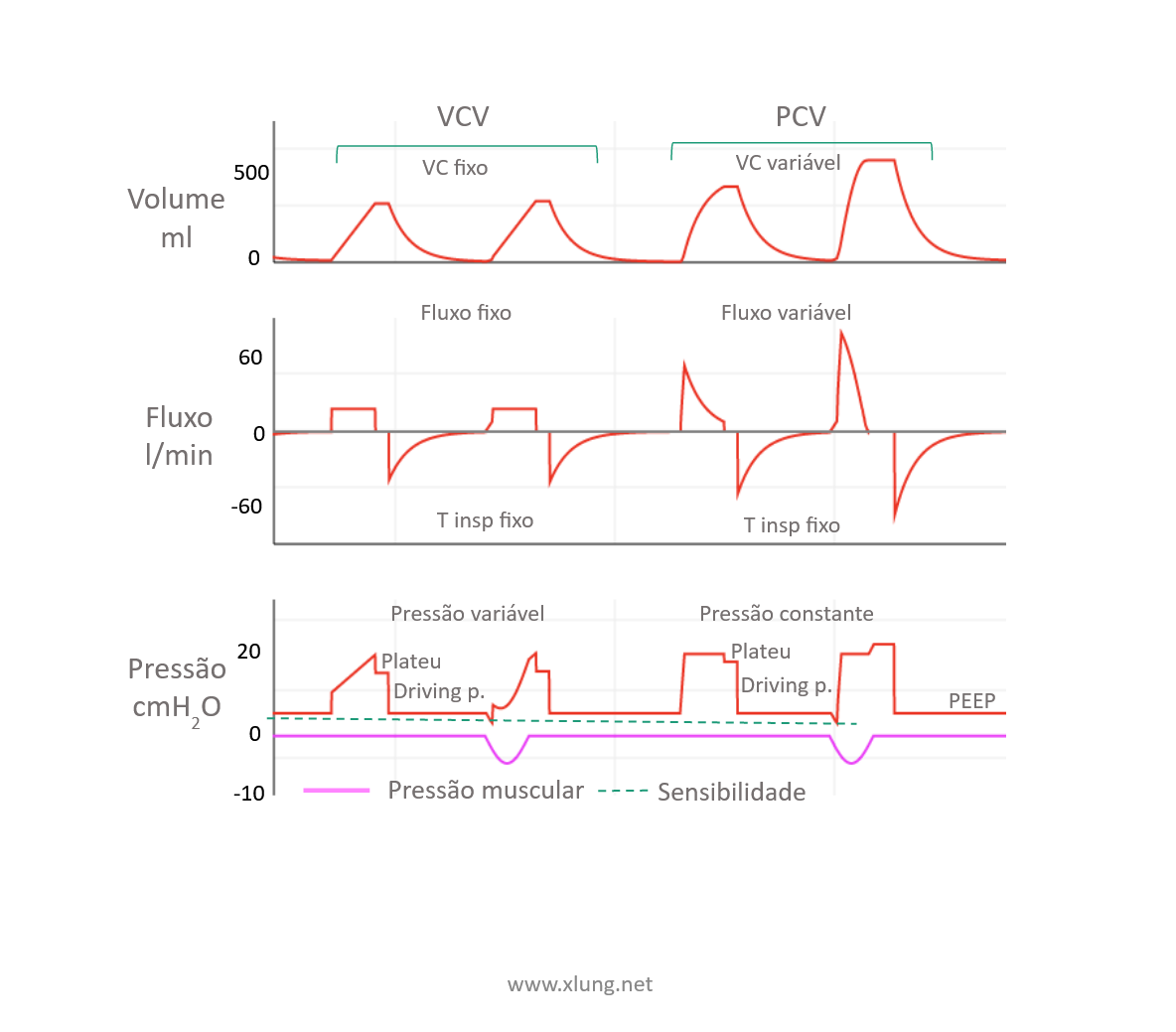
Figura 3. Ventilação mecânica nos modos VCV e PCV e suas características principais em ciclos controlados e assistidos. Em cada modo o 1º ciclo é o controlado e o 2º assistido. As medidas da pressão de pausa (plateau) e da driving pressure foram obtidas com uma pequena pausa no final da inspiração em ambos os modos.
No modo PCV o VC pode variar bastante nos ciclos assistidos em proporção à pressão muscular feita pelo paciente e seu efeito sobre o fluxo inspiratório. Isso gera mais conforto e melhor interação com o paciente neste cenário. O modo PSV difere do PCV em dois aspectos, ele não apresenta ciclos controlados, isto é, disparados a tempo, ou seja, requer presença de drive respiratório (comando neural), e o critério de ciclagem não é por um tempo fixo mas pela própria desaceleração do fluxo inspiratório, ocorrendo quando este alcança um percentual pré-determinado do pico de fluxo, comumente pré-ajustado em 25% na maioria dos ventiladores, mas podendo ser modificado visando-se otimizar a interação paciente-ventilador e evitando-se assincronias. O modo PSV é mais utilizado numa fase de transição para resgate da autonomia ventilatória do paciente e no processo de retirada gradual ou desmame da VMI.
Sendo técnica de suporte de vida é essencial que o paciente intubado em VM seja assistido em ambiente de terapia intensiva e por equipe multiprofissional com treinamento específico na área. Cuidados como sedação e analgesia, bloqueio neuromuscular, cuidados com o tubo traqueal e circuitos dos gases, posicionamento do paciente, aplicação de terapia inalatória, monitorização hemodinâmica, análise de imagens do tórax e outros procedimentos são realizados de rotina nesse contexto. Há sempre o risco de complicações decorrentes de iatrogenias ou mal funcionamento de dispositivos. Em todos os pacientes o ventilador deve ser pré-testado e os seus alarmes devidamente ajustados de modo individualizado. As principais complicações da VM são listadas abaixo:
A lista é extensa o que demanda medidas preventivas de rotina e vigilância permanente da evolução do paciente sob VMI. Algumas medidas além dos cuidados no ajuste preciso do ventilador incluem: sedação e analgesia, uso judicioso de bloqueador neuromuscular, monitorização e estabilização hemodinâmica, em especial logo o início e após reajustes de parâmetros do ventilador, elevação da cabeceira em 30 a 45º, manutenção da pressão do balonete do tubo entre 25 a 30cmH2O com medidas periódicas, mudança de decúbitos, medidas profiláticas de úlcera de estresse e de tromboembolismo venoso são alguns exemplos.
Considerando-se o risco alto de complicações eventualmente graves é essencial que se verifique diariamente a possibilidade do paciente ser liberado da VMI e extubado no menor tempo possível. Visitas diárias devem avaliar se a condição básica que implicou na necessidade de IOT e VM foi resolvida, controlada, ou em processo de melhora. Uma resposta positiva implica em medidas que procurem restaurar a autonomia ventilatória do paciente tais como: retirada de bloqueio neuromuscular e sedação, uso de modo PSV com redução gradual da PS e finalmente, avaliação de aptidão para a realização de teste de respiração espontânea (TRE). Este último consiste em manter o paciente por 30 a 45min em suporte ventilatório mínimo procurando mimetizar o trabalho respiratório que o paciente deverá realizar após a extubação. Em geral, emprega-se uma PS baixa, 7cmH2O com PEEP< 5cmH2O e a menor FIO2 para uma SpO2 > 92% com o paciente alerta e cooperativo de preferência. Uma gasometria arterial sem acidose respiratória com oxigenação arterial nas metas definidas acima, bem como ausência de quadro infeccioso, estabilidade dos quadros hemodinâmico, neurológico e renal-metabólico ou em franca recuperação são condições necessárias para a progressão do desmame e a extubação segura. Mesmo com todos esses cuidados, entre 5 e 15% dos pacientes que passam pelo TRE e são extubados apresentam falência respiratória e necessitam de reintubação. O risco de óbito aumenta nesses casos. Nos pacientes com hipercapnia como naqueles com DPOC grave, condições neuromusculares ou síndrome de obesidade e hipoventilação a VNI está indicada como facilitadora do desmame e para prevenção de reintubação.
A figura 4 apresenta de forma esquemática as fases principais do suporte ventilatório mecânico no paciente intubado até a sua extubação.

Figura 4. Fases da ventilação mecânica invasiva. IRespA: Insuficiência respiratória aguda. TRE: Teste de respiração espontânea.








